牙周病是人类最常见的口腔疾病之一,是成年人失牙的最主要原因。在牙周病的病发初期,牙周支撑组织的结构遭到破坏,随着病情的加重,逐渐发展为牙周附着的结构丧失,最后造成牙齿脱落。
获得牙周组织再生的手术治疗称为再生性手术。主要有引导性组织再生术(GTR)、植骨术和与生长因子有关的促进再生的方法,或上述方法的联合应用。
一)牙周组织损伤破坏后的修复细胞来源
二)牙周GTR的应用基础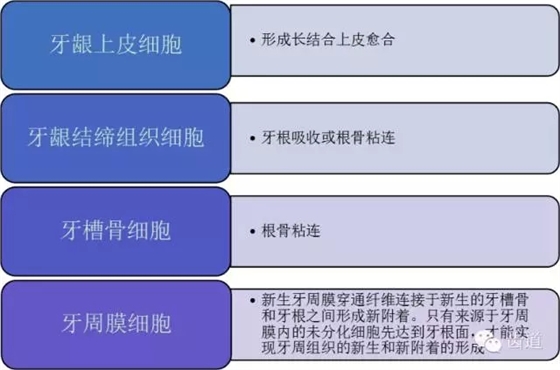
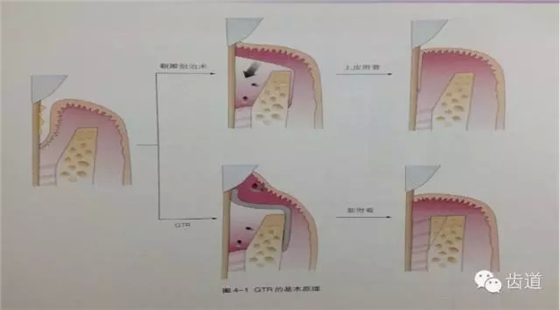
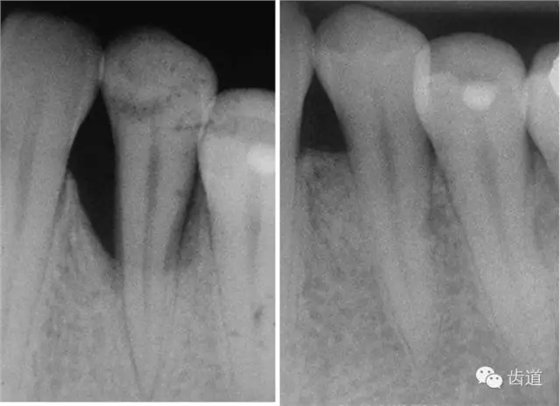
在牙周手术中利用膜性材料作为屏障,阻挡牙龈上皮在愈合过程中沿根面生长,阻挡牙龈结缔组织与根面接触,并提供一定的空间,引导具有形成新附着能力的牙周膜细胞优先占领根面,从而在已暴露于牙周袋内的根面上形成新的牙骨质,并有牙周膜纤维埋入,形成牙周组织的再生,即形成新附着性愈合。
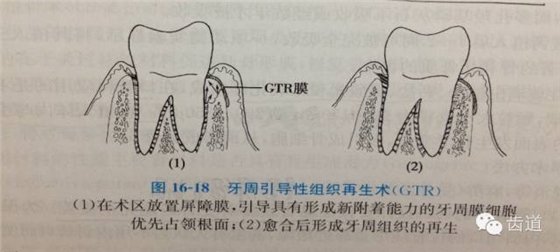
一)GTR的基本原理及示意图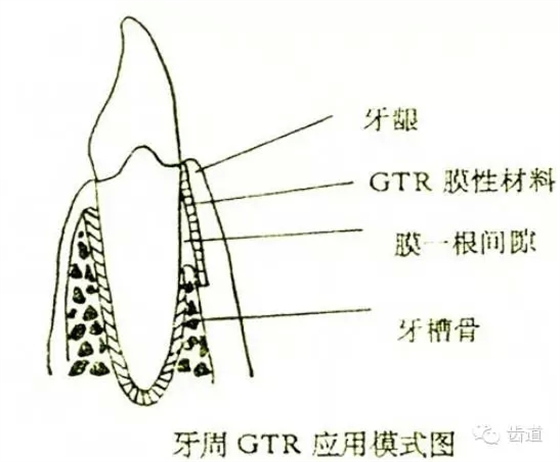
二)GTR生物膜材料的类型
1、合适的隔离膜必须具备以下性质:
1)良好的组织相容性和生物相容性;
2)理想的硬度和强度;
3)能有效地起到物理屏障作用,产生及维持再生空间;
4)良好的细胞封闭性能,屏蔽细胞同时通过营养物质;
5)外科手术使用方便,临床可操作性好等。
2、两种GTR生物膜材料类型的比较
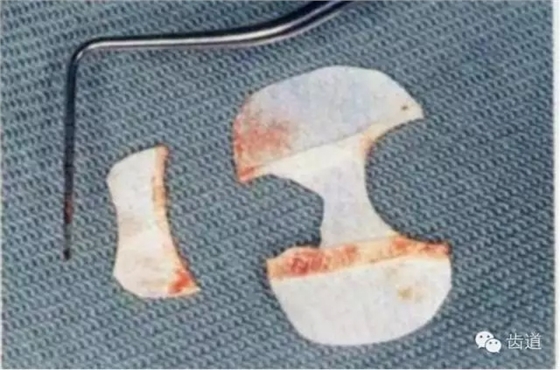
1)不可吸收性膜
包括聚四氟乙烯膜(ePTFE)和钛加强的聚四氟乙烯膜。其优点是性能稳定,可根据病情灵活选择放置时间。新型的钛加强膜还能更好地抵抗和支撑牙龈组织,保证膜下再生空间的维持。缺点是需二次手术取出膜材料,对新生组织造成机械损伤而影响其愈合过程,去除膜后龈瓣可能不能完全覆盖新生组织,而且还增加患者痛苦和费用。
2)可吸收性膜
包括天然的胶原膜和人工高分子聚合物膜(包括常用的聚乳酸膜、聚羟基乙酸膜等)。其优点在于能在体内随时间而逐渐降解,避免了二次手术,减少了损伤。缺点是当发生膜的暴露时不能去除,从而使感染扩散至膜下的新生组织。
应用实践表明这两大类生物膜均能显著增加牙周附着水平,二者之间并无明显差异;但在可吸收性膜之间比较,似乎高分子聚合物膜效果更佳。
一)GTR的适应症
GTR技术主要适用于单个牙病损的修复:
1、垂直型骨缺损:垂直性吸收形成的骨下袋,三壁袋和二壁袋的效果好,一壁袋的效果最差;
2、根分叉病变:II度或III度根分叉病损,II度效果最好;
3、个别牙根面裸露:涉及唇面的牙龈退缩,邻面无牙槽骨吸收且龈乳头完好者;
4、种植体手术(牙槽嵴加高、创面保护等)。
二)保证GTR技术疗效的相关因素
1)患者全身系统状况良好,无其他重大疾病;
2)自身的创伤愈合潜能较好;
3)有较强烈的治疗愿望;
4)有良好的口腔卫生习惯(菌斑控制程度高);
5)对医嘱依从性高,无不良嗜好(不吸烟);
6)基础治疗后复查残留菌斑或轻度炎症的部位<15%者为GTR术首选。
如术区患牙无咬合创伤;为垂直性骨吸收且在III度以内;残留骨壁数目多(三壁骨下袋);骨缺损窄而深(角度<250°,深度>3mm);牙龈组织较宽且厚度>1mm(抗张强度大及血供充分)时;则临床附着水平和骨量增加显著。另外,根据病损牙位的特征(前牙、后牙、邻间隙、根分叉等)选择不同形状、大小的屏障膜也很重要。
需根据病损区选择手术方式(手术切口和手术通路),关键是保证术后有充足的牙龈组织瓣能严密覆盖创面;术区要仔细清创;结合应用的生物屏障膜类型和病损区状况决定是否联合应用支撑填充材料;减张缝合;同时,要求手术者有较高的操作水平。
需有术后的短期抗感染措施(药物)和长期菌斑控制措施(口腔卫生保健),并保证其有效性;如需二次手术取出不可吸收性膜,则应特别注意保护再生组织。
三)GTR技术的操作方法和要点
1、术前准备
完成基础治疗(龈上洁治、龈下刮治)且牙周炎症已控制后2~6周,方可考虑进行GTR。若炎症未控制就进行手术,可导致手术时出血多、视野不清晰和术后牙龈退缩及膜暴露等问题出现。
2、基本操作方法及步骤
麻醉、消毒
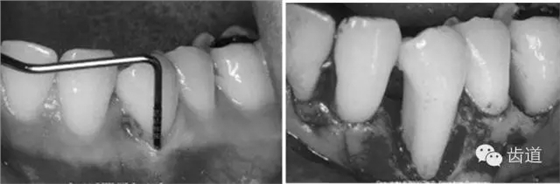
病损区常规行牙周翻瓣术,去除感染的牙周袋内壁上皮和肉芽组织,根面和骨面清创后,根据骨缺损和牙根外形选择并修剪屏障膜,使之能完全覆盖病损面并固定之,然后龈瓣复位严密缝合。
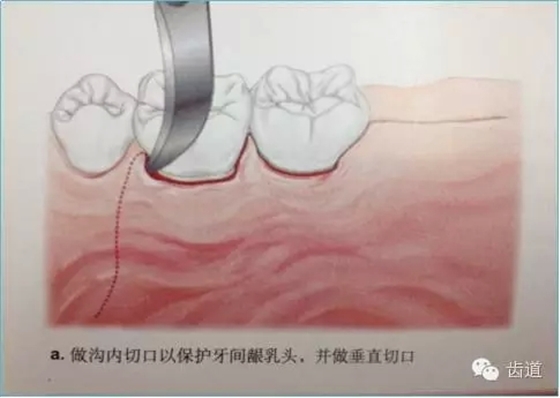
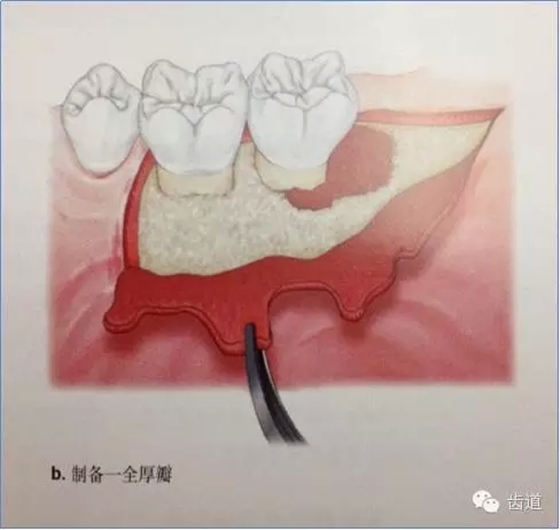
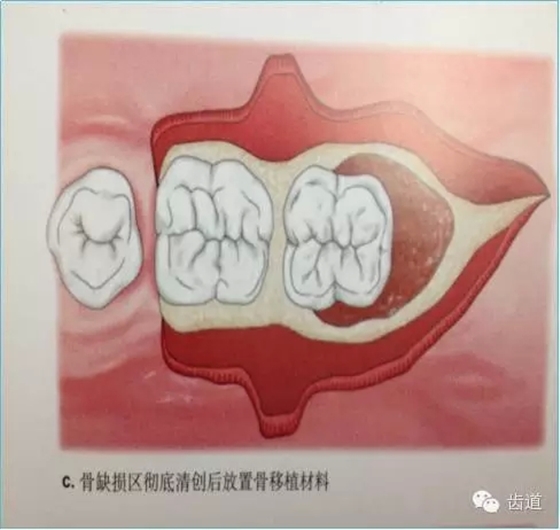
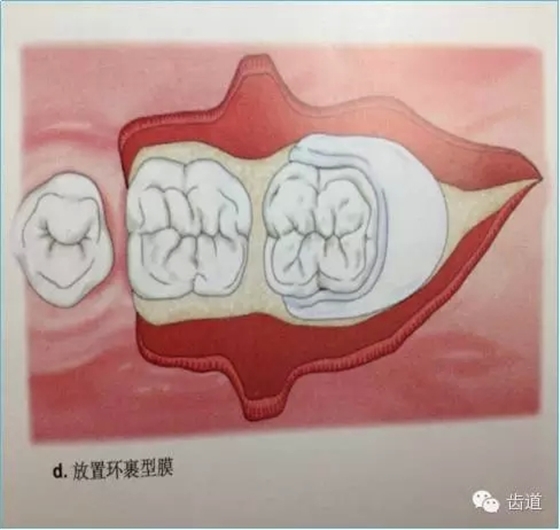

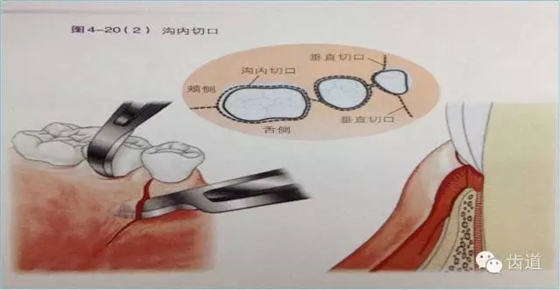
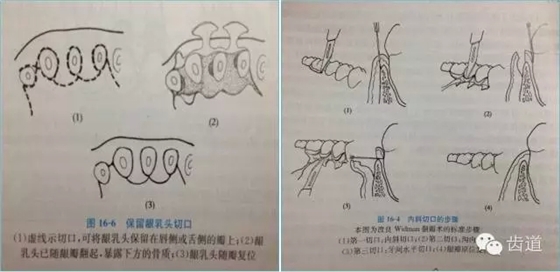
3、手术切口设计
需根据手术目的、预后、美观效果等综合平衡决定,可根据患者和病损区实际情况灵活选择沟内切口、内斜切口、保留龈乳头切口等,但要注意以尽量保留较多的角化牙龈组织为原则,也即要尽量多保留牙龈乳头,以保证术后牙龈能覆盖膜材料,避免外露导致感染、炎症等。尤其在邻面牙间隙处应尽量选用龈乳头保存术。一般应做纵切口和在根方做松弛切口,以保证龈瓣能充分移动和避免过大的张力。
4、膜材料的选择
一般而言,不可吸收性膜的硬度较可吸收性膜高,其支架作用更强。因此在较宽的病损区(X线显示角度大)或缺乏解剖结构支持(如二壁骨缺损)时,可选用不可吸收性膜;对于窄而且有支持的病损区(如三壁骨缺损),则应用可吸收性膜更为有利。虽然各种膜材料的临床疗效无明显差别,但如果联合应用植骨材料时,选用可吸收性膜则仅需一次手术,损伤小,操作也便利。
5、膜材料的边缘位置和固位
原则是生物膜能充分覆盖病损区。冠方紧邻釉牙骨质界,根方伸展至骨边缘下2~3mm,保证在组织愈合过程中能确切阻止口腔上皮和牙龈结缔组织与牙根面接触。
当生物膜放置就位后,为防止受龈瓣的挤压而移位后影响疗效,应用细线穿过生物膜的上部边缘使之紧紧环抱牙齿,并采用悬吊缝合将其固定于牙面上。
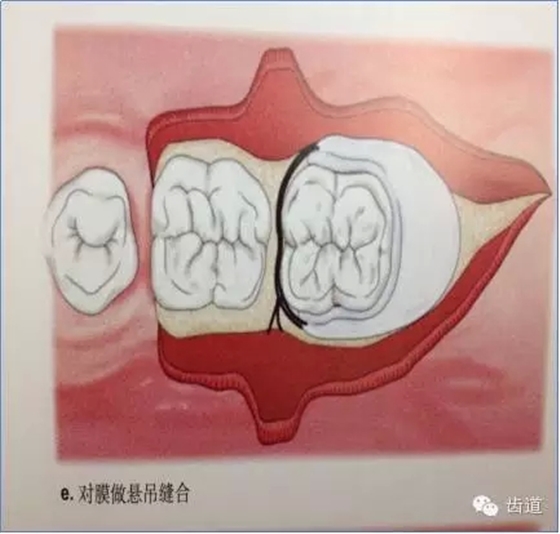
6、膜下空间的维持
一般可采取两种方式来改善单纯屏障膜的不足。一种是改进型的钛材加强屏障膜,它是在不可吸收性膜的表面附加钛丝或钛网,能更好的抵抗牙龈组织的压力;另一种是支撑和填充材料的联合应用,即在骨缺损内填充不同的植骨材料(包括自体骨、异体脱矿冻干骨、去有机化成分的异种骨、合成的骨替代品等)。
这两种方法均能有效地防止膜的塌陷和牙龈退缩,保持膜下空间以利再生。在临床上可根据病损区状况和使用的膜种类来决定其应用。但是,目前对加用植骨材料后的临床疗效是否一定优于单纯应用屏障膜仍存在争议,有待进一步的深入比较研究。
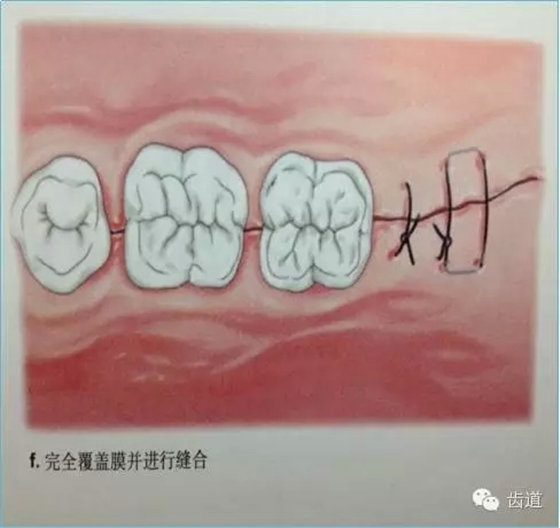
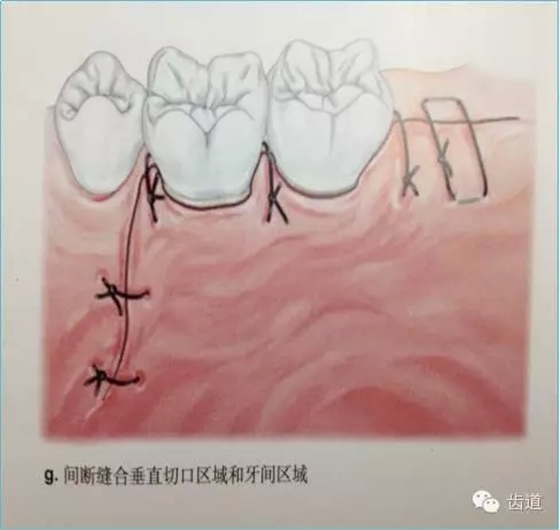
7、缝合技术
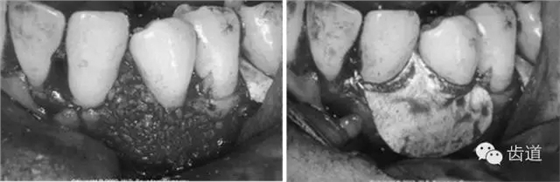
创面和生物膜的覆盖至关重要,如术后膜有暴露,极易污染,各种细菌将在膜上附着、增殖,进而膜下空间会有急性炎性浸润,导致再生过程停止。因此对术后牙龈瓣的松弛、覆盖严密性和原位固定要求很高。
建议每一病例均结合采用二种缝合方式,一种是减张缝合,另一种则是对位缝合以关闭龈瓣。目的是充分保证龈瓣复位后能完全覆盖住膜,在上端采取对位和悬吊缝合以防止膜和牙龈的根尖向移位,在邻间隙处建议多采用水平交叉褥式缝合以削减过大的张力。
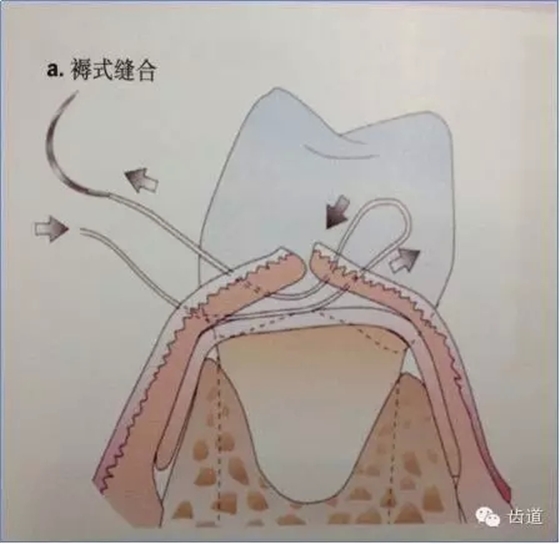
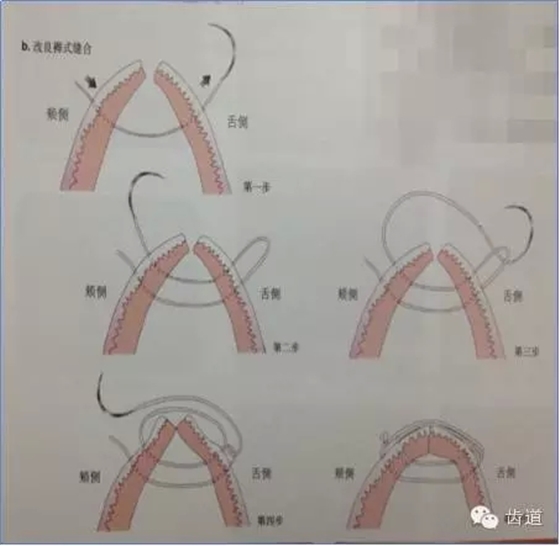
8、牙周塞治剂,10~14天拆线
四)GTR技术的并发症
膜的暴露被认为是最主要的并发症,据报道其发生率曾高达70%-80%,其主要危险在于细菌的污染加重,阻碍了临床附着水平的增加。但应用改良龈乳头保存术和牙间组织保存后膜的暴露率已大幅度降低。其预防主要从手术切口、龈瓣松弛度和缝合技术几方面多加仔细设计和操作。
其他较少的并发症还有充血、水肿、化脓、组织坏死、龈瓣穿孔、膜脱落、术后疼痛等,如注意术后清洁护理、抗生素应用等一般均能得到很好的控制。
五)GTR的术后维护
原则:
一是控制创面感染或污染,
二是减少机械性创伤的可能。
术后常规使用1.22g/L的洗必泰液含漱,并可服用抗生素1周。
术区避免咀嚼或机械性刺激(包括洁治),可由医生每周使用橡皮杯进行牙齿清洁一次,还可加用抗生素凝胶治疗以改善局部微生态环境。
不可吸收性膜一般在术后4-6周取出。此时需特别注意保护膜下新生组织,观察牙龈组织量是否能完全覆盖创面,必要时最好做游离龈瓣或结缔组织瓣移植以充分保护再生组织。
如术区出现明显的炎性反应而对症处理无效时,应立即取出屏障膜。
6-8周后可延长至每月做牙周维护治疗一次,需坚持约1年。此期间仍应避免探查或深部刮治术区。
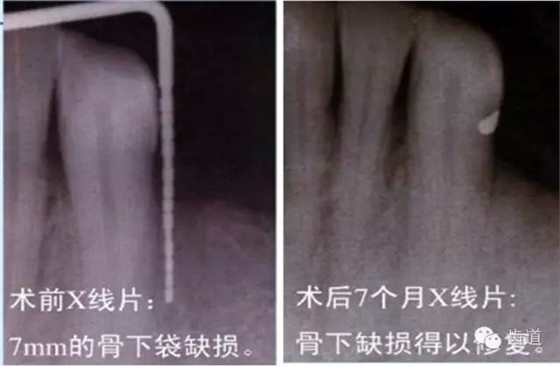

来源于齿道

